民進黨台北市議員許家蓓因罹患子宮內膜癌,於上個月18日辭世,享年48歲,也引發社會關注和討論,並顯示婦癌有年輕化趨勢。
近年來,台灣子宮體癌(主要為子宮內膜癌)的發病率和死亡率快速上升,尤其是年輕女性也面臨此病的威脅。
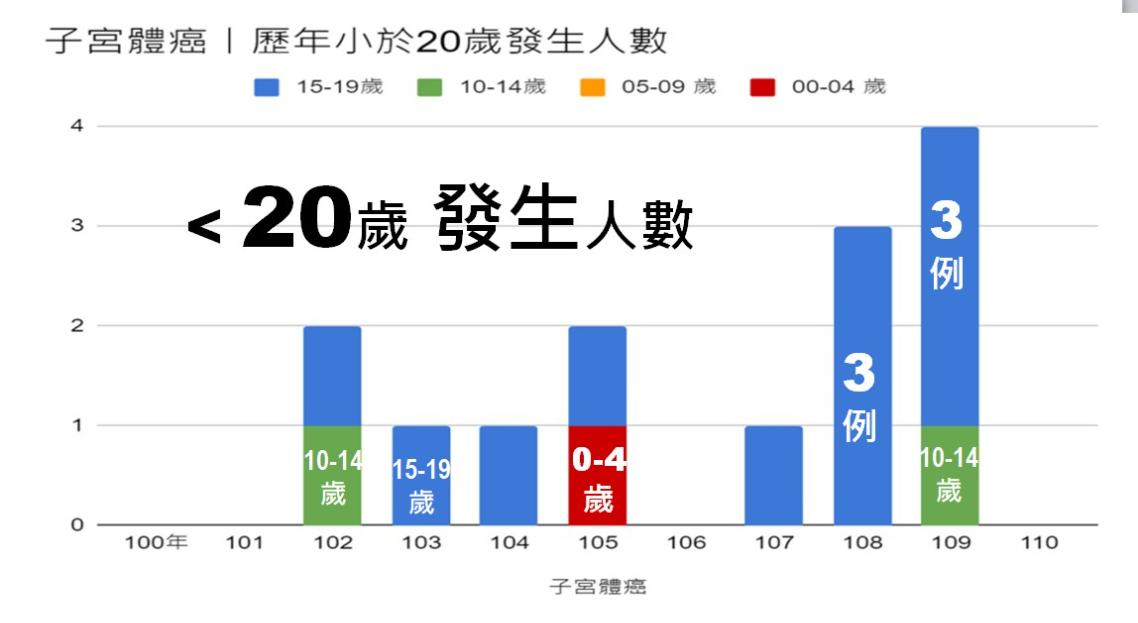
台灣婦產科醫學會(TAOG)環境與婦女健康委員會召集人葉光芃指出,根據台灣癌症登記報告顯示,0至5歲的女童、10至14歲的未成年少女,以及20歲以下的女性都有可能罹患子宮體癌。「在1998年至2023年間,有23名30歲以下的女性死於此疾病,顯示子宮體癌的年齡層正逐漸下移。而過去3年(2020至2023年),30歲以下因子宮體癌死亡的女性人數佔1998年以來總數的43%。」
另外,子宮內膜癌在台灣是否有都市化現象?北北基桃地區的發病率及死亡人數在全台是否名列前茅?空氣污染、環境荷爾蒙(如雙酚A,一化工原料)是否是誘發因子?國人體內的BPA濃度(雙酚A)又是否高於其他國家?
子宮頸癌防治有成,子宮體癌10年增幅卻超過10倍
葉光芃指出,透過HPV疫苗接種和定期抹片篩檢,台灣在子宮頸癌的防治上取得了顯著成效,自1995年以來,子宮頸癌的標準化發病率減少了近7成。「然而,與此形成鮮明對比的是,子宮體癌的發病率卻快速增加。1995年子宮體癌的發病人數僅為295人,到2021年卻激增至3,205人,增幅超過10倍,已淪為三大婦癌好發之首,至今未獲全民關注。中央及地方政府對於子宮內膜婦癌王的相關預防,卻近乎束手無策?」
雖然子宮體癌的發病率逐年增加,葉光芃指出,國際上對子宮內膜癌的前期預防和早期診斷已有新的突破。
「美國梅奧醫學中心(Mayo Clinic)已研發出一種基於甲基化DNA標記的篩檢技術,可以利用衛生棉條收集陰道液進行檢測,檢測的特異性達96%,敏感性達82%。」葉光芃強調,這一技術有望成為子宮內膜癌的普遍篩檢工具,女性甚至可以在家中進行自我取樣,「且這種技術可以讓沒有症狀的女性在癌症早期階段就能被診斷出來,有助於降低死亡率。」
他進一步指出,這種低成本且準確的篩檢技術已在梅奧醫學中心進入臨床試驗階段,未來可望與子宮頸癌抹片篩檢結合使用,並納入台灣健保,「若能成功推廣,這將為子宮體癌的前期預防帶來革命性的變革。」
台灣人體內BPA濃度是美國、南韓近6倍
葉光芃也指出,環境賀爾蒙氾濫,含內分泌干擾素的有毒化學物質無處不在,除了生活日用品,連新生兒加護病房在內的醫療設施也廣泛淪陷。「BPA是導致子宮內膜癌的環境荷爾蒙,其在醫療設備的應用產品包括醫療管、血液透析器、新生兒培養箱和牙科複合樹脂等。」
我國多所大學環境醫學系所聯合研究的2024年國際發表論文也發現,台灣人體內BPA污染濃度是美國、加拿大和南韓近6倍之多;日本、馬來西亞、越南和印度等國則分別比台灣人低4-9倍。葉光芃建議我國應立即採取立即行動,加嚴BPA的管制標準,邁向無PVC醫療保健器械。
北北基成子宮體癌重災區:空污是隱形殺手
根據癌症登記報告,台灣子宮體癌的高發區域集中在北部都會區,特別是新北市、台北市、基隆市和桃園市。葉光芃指出,「這些地區的交通空污,特別是二氧化氮(NO2)排放,可能與子宮體癌的高發病率有關。」
根據研究顯示,都市中的二氧化氮濃度每增加5ppb,子宮癌的發病率會增加53%,對照台灣各地區的空污數據,北部地區的NO2濃度最高,與當地女性子宮體癌高發病率存在明顯的正相關。
葉光芃也引用世界衛生組織(WHO)的空氣品質指引,指出現行台灣的二氧化氮年均值標準過於寬鬆,應更加嚴格管控,以保護婦女的生殖健康,降低子宮內膜癌的風險。
另外,根據台灣的本土研究顯示,子宮內膜癌的死亡率自1996年至2020年間大幅增加,達到9.3倍。葉光芃指出,「年齡越大的女性,死亡率增加幅度越大,80-84歲女性的死亡率是30-34歲女性的282倍。此外,子宮內膜癌的死亡率在年輕世代中急速上升,顯示世代效應越來越顯著。」
美國的數據也顯示類似趨勢,尤其是在70歲以上的高齡女性中,子宮體癌的死亡率激增了29倍,反映出停經後婦女的子宮體癌風險大幅增加。葉光芃表示,這些數據顯示,子宮體癌的年齡和世代效應值得高度重視。
哪些族群較易得到子宮內膜癌?
除了年齡和環境因素外,子宮內膜癌的發生還與遺傳、生活方式有關。
台灣婦產科醫學會秘書長、台北馬偕醫院婦產部部長黃建霈指出,子宮內膜癌的發病風險包括遺傳基因(如BRCA基因)變異,以及長期暴露於環境荷爾蒙干擾物質如塑化劑、二氧化氮、PM2.5等。此外,生活習慣如肥胖、糖尿病、少運動也會增加子宮內膜癌的風險。
「子宮內膜癌的典型症狀是不正常出血,但許多婦女未能及時察覺這一警訊。」黃建霈指出,月經不規則或不正常、多囊性卵巢、未生育、少餵或沒餵母乳,都比較容易得到子宮內膜癌。他也呼籲,女性應該對於月經週期的異常變化(若間隔小於3周,或多於3個月,量不到平常一半或2倍以上、顏色鮮紅等,都很可能是不正常出血)應保持警惕,並及早就醫檢查,以便早期發現潛在的子宮內膜癌。
台灣婦產科內視鏡暨微創醫學會(TAMIG)常務理事、林口長庚紀念醫院婦產部李奇龍也強調子宮內膜癌已成為婦女癌症之首要殺手之一,應提早診斷子宮內膜增生,可以降低子宮內膜癌之發生率。「對於停經後陰道出血之婦女,除超音波檢查外,應轉介或安排門診子宮鏡檢查;對於育齡女性,如有異常出血且超音波檢查無法檢出病灶時,在初期宜採取子宮鏡檢查。」
而對於高風險女性、年齡超過50歲的女性,他強調政府應提供適當的篩檢方式。「例如每年一次常規骨盆超音檢查,並加入子宮內膜厚度之測量;若經超音波檢查發現子宮內膜厚度異常或具有異質性,應轉介或安排門診子宮鏡之檢查。」
立委籲新藥納健保與早期篩檢,治療接軌國際
民眾黨立委、藥師陳昭姿指出,近年陸續有一些免疫治療的藥物(例如:KEYTRUDA),可能因財務衝擊過大還無法納入健保給付,「我認為在癌症治療領域中,台灣真的還有很大的進步空間,很希望在百億癌症新藥基金、國家醫療科技評估中心設置條例(NIHTA)等制度確立後,可以加速這些療效明確的新藥的給付速度,讓我們的治療指引逐步接軌國際。」
陳昭姿指出,事實上,即使是最便宜的子宮內膜取樣細胞學檢查成本,仍較子宮頸抹片檢查高,「故衛福部應研擬僅對於高危險群定期篩檢補助,並開始思考如何讓子宮內膜癌能夠像子宮頸癌一樣進行防治篩檢,能夠有降低發生率跟死亡率的篩檢工具,是非常重要的。」
國民黨立委、婦產科醫師陳菁徽也表示,子宮內膜癌與卵巢癌可以通過簡單的子宮鏡或超音波進行篩檢,篩檢越早,對預後、死亡率及5年存活率的改善越顯著,「以目前我們的醫療技術,早期發現的癌症只需簡單的微創手術,大部分患者不需要後續的化療或電療,甚至標靶治療。這樣的早期投資不僅能減少健保負擔,還能提升癌症治療的效果。」